Cardio
Fiche réalisée selon le plan MGS
Item ECNi 230
Déf : La fibrillation atriale ou auriculaire (FA) est une tachycardie irrégulière supra-ventriculaire due à la contraction anarchique et désynchronisée des oreillettes.
Epidémio : Trouble du rythme le plus fréquent (1%), prévalence augmente avec l’age.
- Classification
Selon le terrain
> FA isolée
> FA sur cardiopathie
> FA valvulaire (RM ou prothèse mitrale ou aortique)
Selon la durée, on distingue 5 types 2
> 1er épisode de FA
> FA paroxystique : retour spontané ou après cardioversion <7j, souvent <48h
> FA persistante : absence de retour en rythme sinusal après 7j (spontanément ou après cardioversion)
> FA persistante au long cours (« long-standing ») : FA continue, >1an et résistante à une stratégie de contrôle du rythme
> FA permanente : FA acceptée par le patient (et le clinicien). Si une stratégie de contrôle du rythme est entreprise, l’arythmie est reclassée en FA persistante au long cours.
- Etiologie
La FA est souvent déclenchée par un facteur extra-cardiaque, avec une cause cardiaque sous-jacente.
Cardiaque :
– valvulopathie mitrale (++), aortique ou triscupide ; ou prothèse valvulaire (++)
– HTA
– autres cardiomyopathies (ischémique, congénitale..)
Extra-cardiaque :
– pneumopathie (SAOS ++, EP)
– fièvre
– toxique : OH aigu, médicaments
– métabolique : anémie, hyperthyroïdie, hypoK, phéo
– réaction vagale ou adrénergique
2) Diagnostic 1
| Clinique | Paraclinique |
|---|---|
| Tachycardie irrégulière | ECG : tachycardie irrégulière à QRS fin |
A ) Clinique
Anamnèse
– ancienneté de la FA
– pathologie cardiaque connue ?
– recherche facteur déclenchant
Signes fonctionnels (palpitation, dyspnée). A évaluer selon le score de European Hearth Rhythm Association modifié 2
Stade I : pas de symptôme
Stade IIa : symptômes légers sans retentissement sur la qualité de vie
Stade IIb : symptômes modérés sans retentissement sur la qualité de vie, mais inquiétant le patient
Stade III : symptômes sévères avec retentissement
Stade IV : symptômes entraînant un réel handicap
Examen clinique
– tachycardie irrégulière
– signe de l’étiologie
Remarque : chez toute personne > 65 ans, le dépistage d’une FA asymptomatique est recommandé par prise du pouls ou ECG 2
B ) Paraclinique
ECG de repos : retrouve
– absence d’onde P durant > 30s
– tachycardie ventriculaire irrégulière (120-180 bpm) à QRS fin
– Trémulations de la ligne de base : donnent typiquement un aspect en petites mailles, De grosses mailles peuvent être confondues avec un flutter atrial
Exception :
– FA et bloc de branche = QRS large
– FA et BAV III = bradycardie régulière
– FA permanente ancienne ou sous traitement bradycardisant = FC<100bpm
± Holter : facilite le diagnostic des FA paroxystiques
Histoire naturelle : très variable, l’évolution classique se fait vers une fibrose et dilatation des oreillettes
Complications
– embolie (! risque majeur !)
– récidive
– Insuffisance cardiaque
– complication hémorragique iatrogène
A ) Bilan 2
- Dg étiologique
| Bilan étiologique systématique (FA) |
|---|
| Imagerie : Radio thoracique et ETT |
| Bio : TSH, iono-urée-créat, bilan hépatique |
| (autre sur signe d’appel) |
- Evaluation du risque embolique
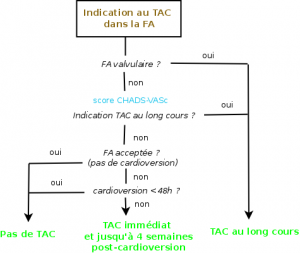
Une FA valvulaire est à risque élevé ! Pour les autres cas, l’évaluation se fait selon le score CHA2DS2-VASc.
Risque faible :
– CHADS-VASc = 0 chez l’homme ; = 0 ou 1 chez la femme
Risque moyen :
– CHADS-VASc = 1 chez l’homme ; = 1 ou 2 chez la femme
Risque élevé :
– CHADS-VASc ≥ 2 chez l’homme ; ≥ 3 chez la femme
OU
– FA valvulaire
- Evaluation du risque hémorragique
Se fait selon le score HAS-BLED. Non indispensable à la PEC.
Un score ≥ 3 implique une surveillance plus rapprochée mais ne contre-indique pas le TAC !
B ) Traitement 2
3 stratégies :
TAC immédiat et au long cours : selon les risques emboliques (indépendant de la persistance ou non de la FA !)
| Risque embolique | TAC au long cours |
|---|---|
| Faible | Aucun |
| Moyen | A discuter |
| Elevé | Systématique |
| Patient refusant un TAC |
Aspirine + clopidogrel 0 |
Traitement immédiat et jusqu’à 4 semaines post-cardioversion : Pour les patients
– sans indication pour un TAC au long cours
– ET pour qui une cardioversion est prévue
– ET dont la FA est > 48h
Absence de TAC : Pour les patients sans indication pour un TAC au long cours et
– pour lesquels une cardioversion n’est pas envisagée
– OU pour lesquels une cardioversion < 48h est réalisée
Remarques :
– Les NACO sont recommandés en 1ère intention avant les AVK en l’absence de CI
– En cas de traitement par AVK, un traitement initial par héparine semble nécessaire uniquement si une cardioversion est prévue
– Pas de traitement antiplaquettaire (ni de TAC) dans la prévention de l’AVC en l’absence de FdR embolique 4
- Cardioversion
Indication : FA symptomatique (EHRA II-IV). 1 des conditions suivantes doit-être remplie
– mauvaise tolérance (urgence)
– FA < 48h documentée
– ETO montrant l’absence de thrombus dans l’auricule gauche
– 3 semaines de TAC efficace
Méthode
– cardioversion électrique (en urgence en cas d’instabilité HD)
– drogue anti-arythmique
Le choix de la méthode revient au patient et au clinicien, sauf en cas de mauvaise tolérance (cardioversion électrique)
- Contrôle de la fréquence cardiaque
Indication : En cas de tachycardie selon les objectifs suivant (même en cas de FA paroxystique) :
– initialement, FC < 110 bpm
– en cas de symptôme persistant, FC < 80 bpm au repos et 110 bpm à l’effort 1
Médicaments :
– FEVG < 40% : Bêta-bloquants ET/OU digoxine
– FEVG > 40% : Verapamil ou diltiazem possible à la place d’un béta-bloquant
Remarques :
– Une combinaison est souvent nécessaire
– Pas de digoxine dans la PEC aiguë
– Pas d’anti-arythmique de classe I ou III (amiodarone) en routine 4
- Traitement anti-rythmique au long cours
Indication : Après retour à un rythme sinusal, en prévention des récidive, pour les patient étant symptomatique lors de l’épisode de FA (EHRA II-IV malgré freinateur cardiaque).
Médicaments :
– Fonction cardiaque normale : Dronedarone, flecainide, propafenone ou sotalol
– Insuffisance cardiaque : amiodarone
- Ablation du noeud AV
Traitement d’exception.
Indications principales
– FA persistante et contre-indication au TAC
– FA persistante et insuffisance cardiaque sévère
> Réduire la FA : chez les patients symptomatiques
1- PEC pré-cardioversion :
– TAC quasi systématique (sauf absence d’indication pour TAC au long cours et cardioversion <48h)
– Controle de la FC
2- Cardioversion dès que possible
3- PEC post-cardioversion :
– Prolongement du TAC au minimum 4 semaines voir au long cours selon indications
– Prolongement du traitement de contrôle de la FC
± traitement anti-arythmique
> Accepter la FA : chez les patients asymptomatiques
± TAC au long cours (selon risque embolique)
± contrôle de la FC si >110/min





5 réponses à “Fibrillation atriale”
Les nouvelles recommandations de L’ESC traitent des différentes types d’anti-arythmiques, non repris ici (affaire de spécialistes). On notera cependant que la dronedarone est seule recommandé en cas d’angor stable mais est selon le ref de cardio « quasi plus utilisée »
Concernant la source 3 = Reco SFMU et SFC 2015 : Un peu trop spécialisé mais récent et en français, reprend essentiellement les reco ESC 2010, sans que cela n’ait été explicitement indiqué dans cette fiche.
Reco ESC 2016 : 2 nouveautés qui soulèvent des questions :
– La séparation en stade 2a et 2b. Quels sont les conséquences pratiques pour la prise en charge (ttt des patients « symptomatique ») ?
– Le CHADS-VASc reste en l’état, mais le sexe féminin n’est plus vraiment à prendre en compte… Trop compliqué de changer le nom en CHADS-VA ?!
Le bilan rénal et hépatique n‘a bien sur rien à faire dans le bilan étiologique… Il est utile en pré-thérapeutique (TAC)
Pour l’amiodarone, voir le suivi TSH ici : https://www.realites-cardiologiques.com/wp-content/uploads/sites/2/2010/12/09.pdf