1) Généralités 2
Déf : « Etat d’un organisme en déséquilibre nutritionnel, caractérisé par un bilan énergétique et/ou protéique négatif » 2.
A noter que plusieurs auteurs insistent sur l’absence de définition clinique universelle de la dénutrition, aussi bien pour des raisons conceptuelles que faute d’outils de mesure communs et que la CIM10 parle de malnutrition.
D’autres termes se rapprochent de la dénutrition :
– La cachexie : état de malnutrition chronique avec inflammation, associant une anorexie et une destruction tissulaire (état catabolique), causé par une pathologie sous-jacente
– La sarcopénie : perte de masse musculaire associée à une dégradation fonctionnelle
– La fragilité : concept encore mal clarifié, qui associe une vulnérabilité, une mauvaise adaptabilité et des réserves énergétiques et protéiques faible
Physiopathologie / Etiologie : La dénutrition peut être liée à
– un déficit d’apport
– une augmentation des dépenses ou des pertes énergétiques et/ou protéiques
– l’association de ces 2 mécanismes
Type : On distingue 2 grandes formes de dénutrition, chacune à l’extrémité d’un même continuum physiopathologique :
– Le marasme (carence d’apport isolée) : amaigrissement et/ou IMC faible prépondérant, « que la peau et les os » (exemple : l’anorexie mentale)
– La forme hypercatabolique avec œdèmes sur perte protéique (exemple : le kwashiorkor)
Epidémiologie 1A : Présent dans les pays en voie de développement (manque d’accès à la nourriture) et les pays industrialisés (maladie). Elle concerne plus de 2 millions de personnes en France 2. La prévalence est différente selon le lieu :
– 5-10% à domicile
– 20-50% à l’hôpital
– 15-40% en EHPAD
2) Diagnostic 2
| Clinique | Paraclinique |
|---|---|
| cassure de la courbe de croissance pondérale et/ou staturale chez l’enfant ; critères anthropémétriques et biologiques |
– |
A ) Clinique
« Le diagnostic est exclusivement clinique 1ce qui n’est pas tout à fait vrai car de examens complémentaires peuvent être utilisés pour remplir un critère phénotypique ! par l’association d’au moins 1 critère phénotypique et 1 critère étiologique » 2.
-
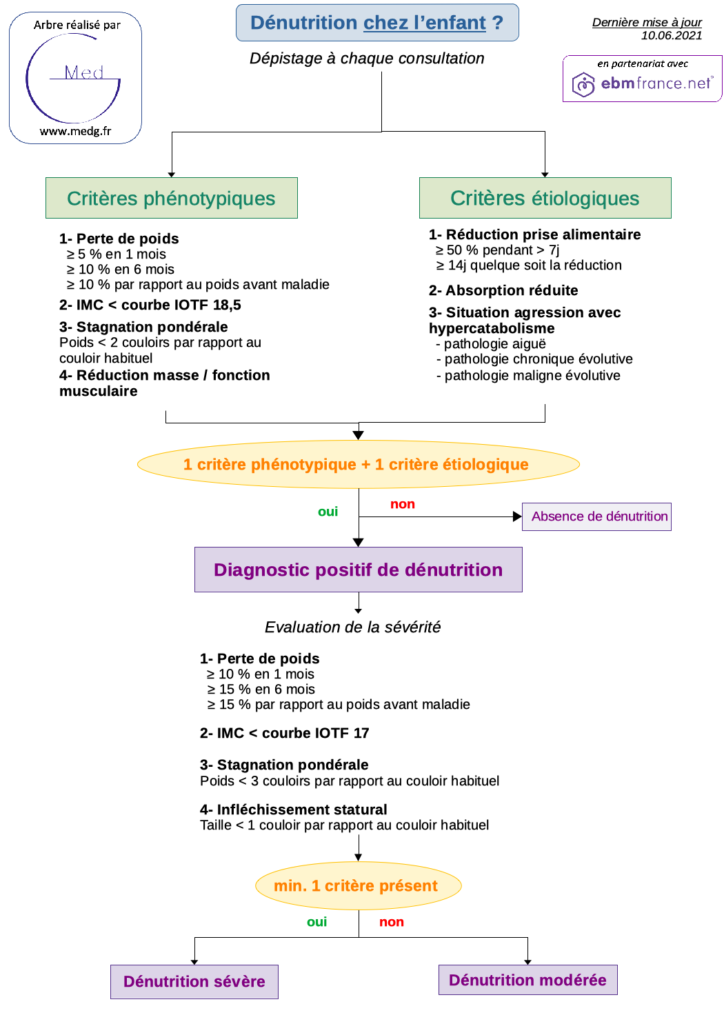
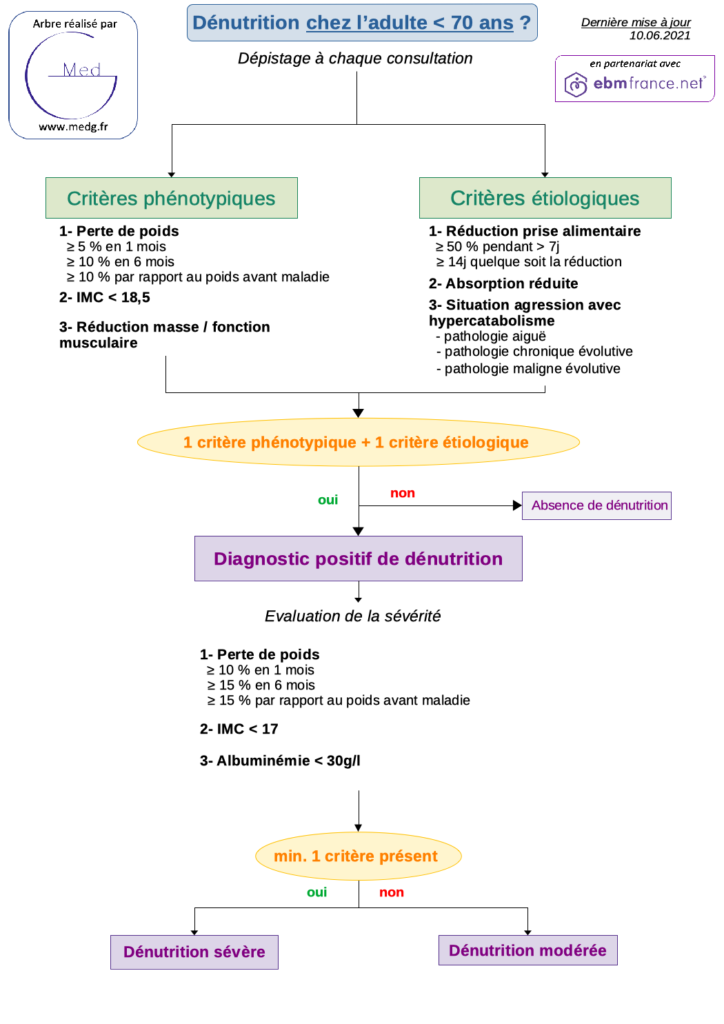
Critères phénotypiques
| Enfant | Adulte < 70 ans |
| Perte de poids ≥ 5 % en 1 mois ≥ 10 % en 6 mois ≥ 10 % par rapport au poids habituel avant le début de la maladie |
|
| IMC< courbe IOTF 18,5 | IMC < 18,5 IMC < 21 en cas de BPCO |
| Stagnation pondérale aboutissant à un poids situé 2 couloirs en dessous du couloir habituel de l’enfant 2Pour des pathologies spécifiques (T21, myopathies…), prendre les couloirs de référence | – |
| Réduction de la masse et/ou de la fonction musculaire(s) * | |
* La réduction de la masse et/ou de la fonction musculaires(s) peut s’évaluer :
– Chez l’adulte : il existe différentes méthodes valides (cf ci-dessous)
– Chez l’enfant : aucune méthode n’est validée
-
Critères étiologiques
| Enfant et adulte < 70 ans |
| Réduction de la prise alimentaire * : ≥ 50% pendant > 7 jours Ou quelle que soit la réduction si > 14 jours 3par rapport à la consommation habituelle quantifiée ou aux besoins protéino-énergétiques estimés |
| Absorption réduite malabsorption, maldigestion… |
| Situation agression avec hypercatabolisme pathologie aiguë pathologie chronique évolutive pathologie maligne évolutives 4qui se retrouve en soit dans les 2 premiers, soit aigüe soit chronique… |
* méthode pour évaluer la réduction de la prise alimentaire
– Chez l’adulte : EVA de la prise alimentaire (exemple : échelle SEFI), évaluation semi-quantitative, enquête alimentaire
– Chez l’enfant : rappel des 24h, carnet alimentaire
-
Signes cliniques de dénutrition 1A
Anomalies de la peau et des phanères :
. peau sèche, fine, ayant perdu son élasticité
. plaques de pigmentation brune, mélanodermie
. cheveux secs et cassants, bifide, ternes, fins et clairsemés, en particulier au niveau des golfes temporaux
. disparition de la queue du sourcil
. ongles striés, déformés (koïtonychie), cassants
. hypertrichose lanugineuse acquise, réapparition du lanugo fœtal au niveau du dos
. dermatite séborrhéique nasolabiale
Autres :
– globes oculaires saillants et visage terne amaigri
– pétéchies, télangiectasies, hématomes, acrosyndrome, troubles vasomoteurs des extrémités,
– stomatite excoriante, langue rouge, dépapillée, douloureuse au contact
– œdèmes au niveau des lombes chez le patient alité
– hépatomégalie
B ) Paraclinique 2
Le diagnostic de dénutrition est exclusivement clinique (exception : mesure de la réduction de la masse ou fonction musculaire(s) par méthode paraclinique : IRM, scanner… 0). L’albuminémie ne fait plus partie des critères diagnostique !
Des examens à visée d’évaluation de la gravité et étiologique peuvent être utiles.
C ) Diagnostic différentiel 1A
Maigreur constitutionnelle : personne en bonne santé avec
– IMC inférieur aux normes mais stable depuis des années
– force musculaire conservée
– parents avec des IMC comparables ++
3) Evolution 1A
Complication clinique :
| Organes/tissus | Modifications physiopathologiques | Conséquences cliniques |
| Global | Réduction du métabolisme énergétique et de synthèse | Cassure de la courbe de croissance pondérale puis staturale chez l’enfant |
| Muscles squelettiques | Diminution de la masse et de la force musculaires | – Diminution de l’activité physique, de la productivité ; – alitement, risque de chute (fracture) |
| Muscles respiratoires | Diminution de la masse et de la force musculaires | – Prédisposition à l’infection pulmonaire et retard de guérison ; – apparition ou aggravation d’une insuffisance respiratoire ; – prédisposition à la ventilation artificielle en cas de maladie respiratoire ; – difficulté de sevrage de ventilation |
| Muscles cardiaques | Diminution de la masse et de la force musculaires | Apparition ou aggravation d’une insuffisance cardiaque |
| Muscles digestifs | Diminution de la fonction motrice | – Retard de vidange gastrique ; – constipation |
| Système immunitaire | – Diminution de la sécrétion des anticorps, des interleukines – diminution de l’immunité digestive |
Augmentation des infections en particulier nosocomiales |
| Peau Muqueuses |
– Diminution des synthèses protéiques ; – atrophie des muqueuses ; – augmentation de la perméabilité de la muqueuse intestinale |
– Escarres ; – retard de cicatrisation ; – lâchage de suture ; – glossite, stomatite, œsophagite ; – diarrhée |
| Tissu osseux | Altération du métabolisme | – ostéopénie/ostéoporose ; – fracture ; – chez l’enfant : retard de croissance staturale |
| Cerveau | Altération des différentes fonctions cérébrales | – Troubles de l’humeur ; apathie, dépression, perte de l’élan vital syndrome de glissement ; – troubles de la mémoire ; – troubles cognitifs ; – difficultés de concentration ; – chez l’enfant ; retard des acquisitions |
| Tissu adipeux sous-cutané | – Diminution de la masse ; – perte de l’effet « matelas » |
Prédispositions aux fractures en cas de chute |
| Thermorégulation | Prédisposition à l’hypothermie | |
| Fonctions sexuelles | Diminution des synthèses hormonales | – Retard pubertaire ; – hypogonadisme ; – aménorrhée ; – diminution de la libido ; – diminution de la fertilité |
| Programmation fœtale | Prédisposition à l’obésité, au diabète et à leurs complications et comorbidités à l’âge adulte. | |
| Syndrome carentiel 1B | (cf fiche) |
Complications biologiques
– cytolyse hépatique
– Insuffisance rénale fonctionnelle (par deshydratation)
– signes biologiques du syndrome carentiel 1B
Complication des traitement :
– syndrome de renutrition inappropriée 2
– complications liées à la nutrition artificielle
4) PEC
A ) Bilan initial 2
-
Bilan de gravité
Evaluer le degré de la dénutrition : soit modérée, soit sévère5il n’existe pas de dénutrition légère !. Une dénutrition est sévère s’il existe 1 des critères suivant
| Critere de dénutrition sévère | |
| ENFANT | Adulte < 70 ans |
| Perte de poids > 10 % en 1 mois > 15 % en 6 mois > 15 % par rapport au poids habituel avant le début de la maladie |
|
| IMC ≤ courbe IOTF 17 | IMC ≤ 17 |
| Stagnation pondérale avec poids situé au moins 3 couloirs en dessous du couloir habituel Infléchissement statural (avec perte d’au moins 1 couloir) |
Albuminémie ≤ 30g/L quelque soit le statut inflammatoire 6différent du ref. nutrition 2019 : Albuminémie (si absence de syndrome inflammatoire, CRP < 15 mg/L) < 20 g/L |
Recherche de complication 1A : (cf partie complication)
– clinique
– biologique : NFS, bilan hépatique, bilan rénal, bilan de coagulation7le bilan est mal précisé. Il n’apparait pas dans la reco HAS. Voir aussi le syndrome carentiel
-
Synthès : dg et gravité chez l’enfant
-
Synthèse : Dg et gravité chez l’adulte < 70 ans
B ) Traitement 1A
-
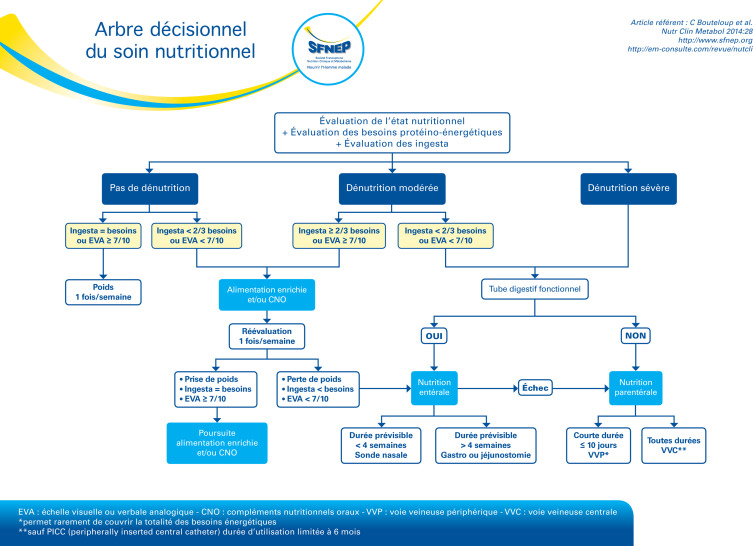
Stratégie globale de la prise en charge nutritionnelle
Une PEC nutritionnelle comprend 5 étapes :
1- Comprendre l’étiologie : rechercher la/les cause (s) de la dénutrition et traiter si possible
2 – Mesurer les apports protéino-énergétiques initiaux afin de mieux choisir la stratégie de renutrition
3- Fixer l’objectif protéino-calorique à atteindre en déterminant les apports théoriques nécessaires à rajouter aux apports initiaux
4- Décider de la stratégie de renutrition
. choix de la voie d’administration (orale, nutrition entérale, nutrition parentérale) ;
. choix du produit de nutrition ;
. détermination des quantités nécessaires ;
. choix du rythme d’administration, etc.
5- Mettre en place un suivi
-
Objectifs protéino-énergétiques
Chez l’adulte : Besoins quotidiens de maintenance chez l’adulte non agressé sédentaire
– Eau : 30 mL/Kg
– Energie : 25-30 kcal/kg/jour
. diminués en phase initiale d’une agression aiguë (15-20 kcal/j) ;
. augmentés en phase de récupération (jusqu’à 35-40 kcal/j)
– Protéines : 1-1,2 g/kg/jour
. augmentées en cas d’agression aiguë ou chronique (1,2-1,5 kcal/kg/jour)
– Lipides : 1g/kg/jour
– Glucides : 4g/kg/jour
Chez l’enfant :
– 1 an : 100 kcal/kg/jour
– 7 ans : 70 kcal/kg/jour
– 18 ans : 25-30 kcal/jour
-
Moyens de renutrition
Les conseils diététiques: ils visent à adapter, modifier et enrichir l’alimentation orale spontanée. Il est recommandé de respecter les mesures suivantes :
– Fractionner les repas : min. trois repas quotidiens et collations entre les repas
– limiter le jeûne nocturne (< 12 heures)
– privilégier des produits alimentaires riches en énergie et/ou en protéines
– adapter les menus aux goûts de la personne
– adapter la texture des aliments aux capacités de mastication et de déglutition
– organiser une aide technique et/ou humaine au repas en fonction du handicap de la personne
– favoriser un environnement agréable et instaurer dans la mesure du possible, une convivialité (repas partagés)
Les compléments nutritionnels oraux (CNO) : produits prêts à l’emploi et complets
– produits hyperénergétique (300-400 kcal/200 mL), normo- ou hyperprotidiques (7-20g pour 200 mL) avec ou sans lactose, avec ou sans fibres, la plupart du temps sans gluten
– délivrés sur prescription médicale
– consommés idéalement en collation au moins 2h avant les repas
La nutrition entérale (NE): solution nutritive complète en volume de 500,1000 ou 1500 mL
– administration dans le tube digestif (estomac ++ ou jéjunum si CI 8reflux gastro-œsophagien important avec risque d’inhalation, gastrectomie partielle étendue ou totale, cancer de l’estomac, sténose duodénale, etc), à l’aide d’une sonde nasale ou stomie
– Ils sont normo- (1000 kcal/L) ou hyperénergétique (1500 kcal/L), normo- (15%) ou hyperprotidiques (20% des AET)
– La mise en place nécessite une hospitalisation de quelques jours
La nutrition parentérale (NP) : administration par voie veineuse de substances nutritives
– Statut de médicament et AMM.
– Solutions fabriquées par industries ou par certaines pharmacies hospitalières sur prescription médicale.
– Les micronutriments sont absents
C) Suivi 2
Réévaluer systématiquement l’état nutritionnel
– dans le mois si enfant < 18 ans
– dans les 3 mois si adulte < 70 ans
– lors des consultations de suivi après une hospitalisation
D) Prévention 1A
Quand ?
– chez les patients hospitalisés : dans les 48 premières heures
– à domicile : 1/an chez les personnes à risque
Comment ?
– recherche des facteurs de risque
– évaluation des ingesta (EVA de prise alimentaire < 7 = FdR de dénutrition)
– évaluation de l’état nutritionnel
La HAS recommande de 2 :
– dépister systématiquement la dénutrition à chaque consultation
– reporter l’évaluation nutritionnel sur tout document (carnet de santé, courrier…)





Une réponse à “Dénutrition chez l’adulte < 70 ans et l'enfant”
Attention par rapport à la note 1 : » 3 % de la population normale a un IMC < 3e percentile, »
J’ai posé la question lors d’un séminaire, et on m’a bien répondu que les courbes étaient faites avec l’ensemble de la population, sains ET malades ! Et donc, il n’y aurait pas 3% de personnes saines sous le 3e percentile… (source : prof d’endocrino spécialisé dans les troubles de la croissance)