Gynéco-obstétrique – Urologie – HGE
Fiche réalisée selon le plan MGS
Item ECNi 42
Déf : le prolapsus des organes pelviens (POP) chez la femme, aussi appelé « descente d’organe », est une tuméfaction extériorisée au niveau d’une zone de faiblesse du plancher pelvien (hiatus urogénital et hiatus rectal).
Physiopathologie : 3 systèmes participent à la statique pelvienne
– Soutènement : bassin osseux, m. élévateur de l’anus +++, piriforme et obturateur interne
– Suspension : ligaments viscéraux (sagittaux : pubo-vésicaux, vésico-utérins, utéro-sacrés ; et latéraux : latéro-vésicaux, latéro-rectaux, paramètre et paracervix) et septas (vésico-utérin, urétro-vaginal, recto-vaginal)
– Angulation : vagin à 60° par rapport à l’horizontale, antéversion de l’utérus sur le dôme utérin
Les troubles de la statique pelvienne et le prolapsus apparaissent lorsque l’équilibre anatomique et mécanique entre pression abdominale et force de résistance périnéale est rompu.
Epidémiologie
– Prévalence estimée à 3-11 % avec questionnaire (prolapsus symptomatiques), mais l’examen clinique retrouve une prévalence de 31-97 % (formes asymptomatiques)
– Augmentation de la prévalence jusqu’à 50 ans puis stabilisation
– Augmentation de la gravité après 50 ans
– Aucun lien direct avec l’incontinence urinaire d’effort, mais cette pathologie est fréquemment associée au POP (FdR communs, voir Histoire naturelle)
| Clinique | Paraclinique |
|---|---|
| Vision ou sensation de ‘boule vaginale’ ++ Signes urinaires, digestifs, sexuels ± FdR Examen au spéculum |
± Colpocystodéfécographie, IRM dynamique |
A ) Clinique
- Anamnèse
Signes fonctionnels
– Gêne et pesanteur pelviennes (pas douloureux), vision ou sensation d’une boule vaginale (stade avancé), majoré en position debout et en fin de journée
– Troubles mictionnels (cystocèle) : incontinence par urgenturie puis signes de plicature de l’urètre (dysurie et résidu post-mictionnel, IU récidivantes)
– Troubles anorectaux (rectocèle) : dyschésie, faux besoins, incontinence fécale, dysurie par compression du col vésical ou de l’urètre (« effet pelote »)
– Troubles sexuels : dyspareunie, sensation de béance vulvaire conduisant à un arrêt de l’activité sexuelle
Note : des manœuvres digitales de réintégration du prolapsus sont parfois nécessaires (auto-réalisés) pour permettre la miction en cas de cystocèle, ou l’exonération en cas de rectocèle.
FdR
– Age élevé et obésité
– Facteurs gynécologiques : ménopause, hypo-ostéogénie
– Facteurs obstétricaux : grossesse, accouchement voie basse (PN > 4 kg, manœuvres instrumentales), multiparité
– Facteurs chirurgicaux : chirurgie par voie vaginale, hystérectomie
– Facteurs gastro-entérologiques : troubles chroniques de l’exonération (constipation terminale, dyschésie)
– Facteurs génétiques : ATCD familiaux, populations caucasiennes et hispaniques > afro-américaines
- Examen physique
Le diagnostic positif repose sur l’examen au spéculum
– Avec une seule valve refoulant à tour de rôle la paroi vaginale antérieure puis postérieure
– Examen « au repos » et avec poussée abdominale
– Exploration par compartiment : antérieur, moyen, et postérieur (supérieur)
| Etage | Organe | Nom | Clinique |
|---|---|---|---|
| Antérieur | Vessie | Cystocèle (C) | Bombement paroi antérieure du vagin (= colpocèle antérieure) |
| Moyen | Utérus | Hystérocèle (H) | Descente du col utérin voire éversion utérine complète |
| Après hystérectomie totale | Dôme vaginal (± Douglas et grêle) | ||
| Postérieur | Rectum | Rectocèle (R) | Bombement paroi postérieure du vagin (= colpocèle postérieure) |
| Douglas-grêle | Elytrocèle-entérocèle |
B ) Paraclinique
Le diagnostic est le plus souvent clinique, aucun examen d’imagerie n’est systématique.
Colpocystodéfécographie dynamique
– Cystographie rétrograde dynamique et mictionnelle
– Défécographie par opacification vaginale, rectale et grêlique
– Sensibilité particulièrement élevée pour les élytrocèle-entérocèle, et les procidences internes du rectum
IRM dynamique : moins invasive, mais un peu moins performante sur la détection de procidence interne du rectum
C ) Diagnostic différentiel
Autres causes de tuméfaction pelvienne
Kyste vaginal, fibrome de cloison vésico-vaginale 0
A) Histoire naturelle
La plicature de l’urètre lors d’une cystocèle (rarement effet pelote d’une rectocèle) peut masquer une faiblesse de l’appareil sphinctérien. Le traitement d’un prolapsus peut donc révéler une incontinence urinaire (vécu comme une complication de traitement).
B) Complications
Complications urinaires aiguës
– Si plicature de l’urètre : rétention aiguë d’urines (RAU), mictions par regorgement
– Si plicature urétérale bilatérale en cas de grande cystocèle : IRA obstructive (rare)
Nécrose aiguë de prolapsus (exceptionnel) 0
Complications de traitement par prothèse endovaginale : exposition, infection (c’est pour cette raison que la plicature des tissus est en 1ère intention malgré une moins grande durabilité)
A ) Bilan initial
Bilan de gravité : mobilité de chaque compartiment prolabé C x H x R à intégrer dans une classification des prolapsus
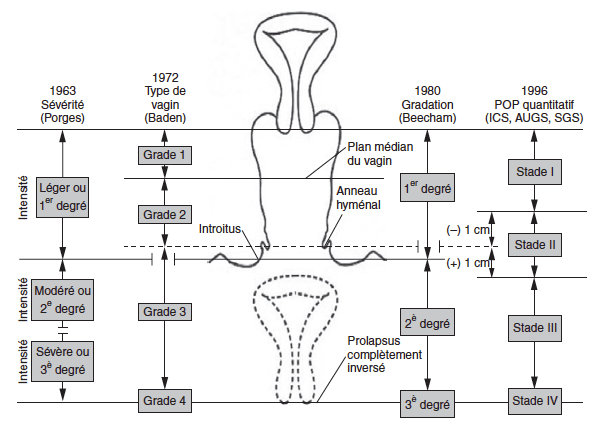
Baden-Walker ++ : la plus ancienne mais toujours la plus utilisée en pratique, grade 1 pour un prolapsus atteignant le plan médian du vagin, grade 2 jusqu’à l’introïtus, grade 3 au-delà et grade 4 pour un inversion complète
POP quantitatif en 4 stades : similaire au Baden-Walker mais le stade II s’étend ± 1 cm de part et d’autre de l’anneau hyménal
Bilan des comorbidités
– Test d’effort vessie pleine et prolapsus réduit à la recherche d’une incontinence urinaire
– Echo abdopelvienne pour éliminer une ascite ou une pathologie tumorale utérine ou annexielle 0
B ) Traitement
> Traitement chirurgical
Méthodes
– Voie abdominale (promonto-fixation par coelioscopie, monotrocart, robot, parfois laparotomie) : fixation d’une bandelette prothétique synthétique du promontoire aux cloisons vésico-vaginale et/ou recto-vaginale
– Voie vaginale : plicature des tissus naturels 1ère intention ou interposition de prothèse synthétique
Indications
– Formes symptomatiques modérées à sévères (stade ≥ 2)
– La voie abdo est préférée chez la femme jeune, active physiquement et sexuellement
– La voie vaginale est une alternative chez les femmes plus âgées avec comorbidités ou voie abdominale difficile (abdomen multi-opéré)
Notes
– La rééducation périnéale peut être utile dans les formes débutantes (inefficace sur un stade > 2, peut permettre de remonter d’un ou 2 cm un petit prolapsus 0)
– Il n’y a pas de place à la chirurgie pré-emptive ni d’opérer une patiente sans gêne fonctionnelle (rapport bénéfice / risque trop faible)
> Traitement palliatif
Utilisation de pessaires = dispositifs vaginaux de formes variées (anneaux et cubes), qui se bloquent derrière la symphyse pubienne et évitent l’extériorisation du prolapsus 1A. Ils peuvent être posés par la patiente elle-même tous les jours ou par un médecin (changement / nettoyage tous les 2 à 6 mois) 1B.
Indications
– CI ou pas de souhait de chirurgie
– Test thérapeutique pré-chirurgie (amélioration fonctionnelle avec pessaire)




