1) Généralité 1A
Déf : inflammation aiguë de l’appendice
Physiopathologie : l’origine est un obstacle endoluminal (stercolithe, ascaris..), pariétal (hyperplasie lymphoïde, tumeur) ou caecal, provoquant une pullulation microbienne, un infiltrat inflammatoire muqueux puis pan-pariétal. On décrit ensuite 5 phases à l’appendicite :
- Catarrhale : congestion de l’appendice, dilatation des vaisseaux
- Abcédée ou suppurée : présence de pus
- Gangréneuse : nécrose de la paroi appendiculaire
- Perforée
- Péritonite localisée puis généralisée
Epidémiologie
– 1ère urgence chirurgicale en France : 130.000 appendicectomies par an, 30% des interventions de chirurgie abdominale
– Majoritairement entre 20 et 30 ans, avec prédominance masculine sur cette tranche d’âge
2) Diagnostic 1A
| Clinique | Paraclinique |
|---|---|
| Douleur / défense FID Fièvre entre 37.5 et 38.5° |
Hyperleucocytose, élévation de la CRP TDM ou écho Diagnostic de certitude : anapath |
A ) Clinique
-
Anamnèse
Prodrome 0 : langue saburrale, rougeur des pommettes
Douleur en FID sans irradiation, à type de torsion ou de crampe, d’intensité croissante
Fébricule entre 37,5° et 38,5°
Nausées, vomissements, troubles du transit
-
Forme typique (70% 0)
Palpation abdominale
– Douleur maximale au point de McBurney (union 1/3 externe – 2/3 internes de la ligne joignant l’épine iliaque droite à l’ombilic). La recherche est sensibilisée par une jambe pendante hors du lit.
– Signe de Blumberg 0 : douleur de la FID à sa décompression brutale (Attention, erreur dans le collège de pédiatrie)
– Signe de Rovsing 0 : douleur de la FID à la palpation de la FIG (très spécifique)
Une douleur latérale droite au TR (non systématique) est un signe d’irritation péritonéale.
-
Formes anatomiques
L’appendice est de localisation variable dans la cavité abdominale
| Forme | Douleur | Signes associés |
|---|---|---|
| Appendicite rétro-caecale (20 % 0) |
Lombaire droite | Position atg : psoïtis (cuisse fléchie) Douleur en levant la cuisse droite en décubitus dorsal |
| Appendicite pelvienne (5 % 0) |
Hypogastre droit | Pollakiurie, dysurie Ténesme, épreintes |
| Appendicite méso-coeliaque | Variable | Iléus réflexe – occlusion fébrile |
| Appendicite sous-hépatique | HCD | Défense |
-
Formes selon le terrain
Avant 3 ans : agitation, insomnie, signes de DEC, parfois diarrhée = piège diagnostique (formes déjà compliquées ++)
Sujet âgé : douleur et réaction péritonéale moins marquées
Grossesse après le 1er trimestre : refoulement par l’utérus vers l’HCD, signes péritonéaux souvent absents
B ) Paraclinique
-
Biologie
Syndrome inflammatoire biologique : hyperleucocytose à PNN, élévation de la CRP
-
Imagerie
Echo abdo : en 1ère intention chez la femme, le sujet jeune sans obésité abdominale
– Diamètre appendiculaire > 8mm (> 6 mm 1B)
– Paroi appendiculaire > 3mm
– Aspect en cocarde
– Epanchement ou abcès péri-appendiculaire
– Présence d’un stercolithe
TDM abdo ± injecté : en 1ère intention chez le sujet âgé, VPN proche de 100%
– Critères de taille de l’appendice : idem écho
– Infiltration du méso appendiculaire
– Visualisation d’autres complications : épanchement péri-hépatique, du CdS de Douglas, voire du grand omentum
-
Histologie 1C
L’anatomo-pathologie apporte différents renseignements a posteriori, dans le cadre d’une appendicectomie
| Démarche | Résultats |
|---|---|
| Dg positif | Ulcérations ± profondes, infiltrat riche en PNN pouvant toucher toutes les couches de la paroi appendiculaire |
| Dg de stade | Appendicite suppurée : nombreux PNN altérés avec ou sans abcès Appendicite gangréneuse : nécrose extensive Péritonite histologique : matériel fibrino-leucocytaire recouvrant la séreuse |
| Identification étiologique | Recherche de tumeur +++ (0,5 % des pièces d’histo chez l’adulte) – Tumeur neuroendocrine +++ – Néoplasie mucineuse de bas grade, ADK, adénome, rarement lymphome |
C ) Diagnostic différentiel
Affections gynécologiques : salpingite, torsion d’annexe, grossesse extra-utérine, endométriose
=> Examens faisant le différentiel : touchers pelviens, β-hCG, échographie
Infection urinaire / PNA
=> Examens faisant le différentiel : ECBU, échographie
Affections intra-abdominales
Adénolymphite mésentérique : 1er différentiel chez l’enfant
– ATCD de rhinopharyngite, fièvre > 39°, douleur FID sans défense, régression des symptomes en 24h
– Echo : multiples ADP du mésentère + dernière anse iléale
Torsion de frange épiploïque ou appendalgite : quand elle intéresse le colon droit
– Douleur brutale et signes péritonéaux en FID, sans fièvre ni hyperleucocytose
– Echo : formation arrondie en cocarde appendue au colon et au contact du péritoine
Diverticule de Meckel : quand il contient de la muqueuse gastrique ectopique. Asymptomatique le plus souvent, douleurs intenses FID avec fièvre, rarement signes péritonéaux
Gastroentérite : notion de contage, vomissements ou diarrhée, absence de signes péritonéaux
Autres causes plus rares : autres diverticulites (colon droit, sigmoïde), maladie de Crohn, sarcoïdose, tuberculose iléo-caecale, invagination intestinale
Voir aussi l’item 267 « Douleur abdominale aiguë »
3) Evolution 1A
A) Histoire naturelle
Les signes cliniques apparaissent généralement progressivement sur 24h. Risque de perforation = 70-80% chez l’enfant, 30% chez le sujet âgé. Une appendicite compliquée chez la femme enceinte engage le pronostic de grossesse 1A.
Les appendicites avant l’âge de 6 ans sont toujours des formes compliquées 1B.
B) Complications
-
Complications de l’appendicite
Abcès appendiculaire
– Clinique : Défense ± masse FID, fièvre > 38,5°, iléus réflexe fréquent
– Bio : hyperleucocytose > 15.000/mm3
– TDM : collection liquidienne entourée d’une coque prenant le PdC (inflammation des mésos)
Plastron appendiculaire = péritonite localisée
– Clinique : douleur FID, empâtement douloureux ± signes inflammatoires locaux sans défense
– TDM : masse FID engainant les anses grêles, inflammation mal limitée de la région appendiculaire
Péritonite généralisée
– Clinique : douleur extensive débutant en FID, défense/contracture généralisée, douleur intense à la palpation du CdS de Douglas au TR ± signes de sepsis grave
– Pas de TDM dans les formes typiques pour la chirurgie en urgence
Note : pas de pneumopéritoine dans l’appendicite 1A. Cette affirmation classique semble erronée : un pneumopéritoine est possible si l’appendice est ectopique 0.
-
Complications du traitement chirurgical
Iléus prolongé
Hématome / abcès de paroi
Abcès intra-abdominal / du Douglas
Péritonite par lâchage du moignon appendiculaire
Complications chirurgicales habituelles : anesth., infection urinaire, veinite, MTE, occlusion sur bride
4) PEC 1A
A ) Bilan
| Bilan devant une suspicion d’appendicite |
|---|
| Bio – NFS, ionogramme, CRP – BU – β-hCG chez la femme en âge de procréer – ± ECBU et ≥ 3 hémocultures rapides en cas de plastron menaçant |
| Imagerie : ± échographie et/ou TDM |
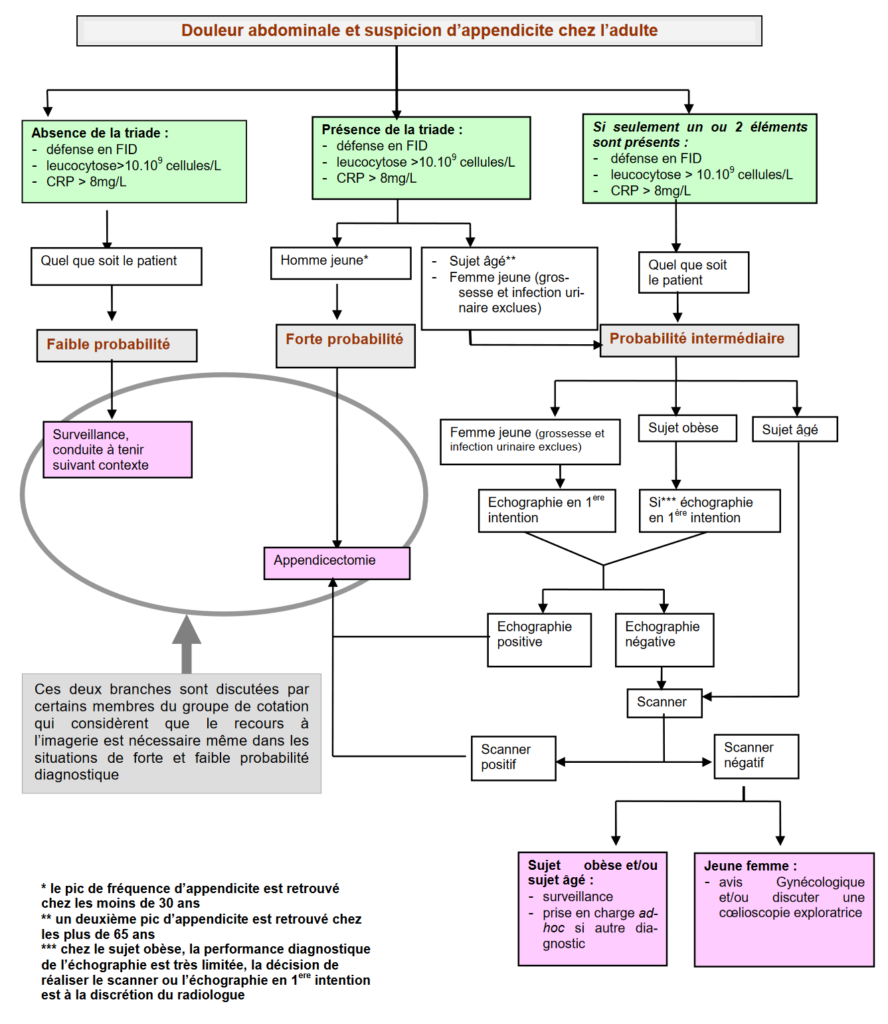
On attribue après ce premier bilan 3 niveaux de probabilité à l’appendicite. L’utilisation systématique de l’imagerie est discutée par les spécialistes, elle doit en tout cas obligatoirement être réalisée pour un niveau de probabilité moyen.
Le scanner a l’avantage d’éliminer de nombreux diagnostics différentiels, il est à privilégier d’emblée si on soupçonne une forme compliquée.
| Proba. faible | Proba. moyenne | Proba. forte | ||
|---|---|---|---|---|
| Homme jeune | – | non | oui | oui |
| Défense FID | non | 1 à 3 oui | 1 à 2 oui | oui |
| Leuco > 10 G/L | non | oui | ||
| CRP > 8mg/L | non | oui | ||
| Conduite à tenir | Surveillance | Imagerie | Appendicectomie | |
B ) Traitement
-
Mesures communes
Hospitalisation
Mise à jeûn
Hydratation IV, correction d’éventuels troubles ioniques
Antalgiques, antispasmodiques
-
Appendicite aiguë non-compliquée
Chirurgie par incision de McBurney ou coelioscopie
– Antibioprophylaxie per-opératoire 1A
– Ablation de l’appendice, lavage du CdS de Douglas et de la gouttière pariéto-colique droite
– Envoi de la pièce en anatomo-pathologie pour confirmation du diagnostic et du stade
– ± Prélèvement bactério si contenu louche ou purulent
– Reprise de l’alimentation à J1 et sortie à J3 en l’absence de complication (suivi ambulatoire plus précoce possible en l’absence de complication)
Note 1B : « l’antibiothérapie probabiliste est à débuter dès que le diagnostic est affirmé » en pré-opératoire, même pour une forme non-compliquée
-
Formes compliquées
Abcès appendiculaire
– Abcès de petite taille ou signes péritonéaux : appendicectomie et drainage d’emblée
– Abcès volumineux : drainage percutané sous contrôle radiologique et ATBthérapie probabiliste puis adaptée, durée totale > 7j, puis appendicectomie à distance, 2-4 mois plus tard
Plastron appendiculaire
– Antalgiques, ATBthérapie probabiliste puis adaptée
– Appendicectomie à distance, 2-4 mois plus tard
Péritonite appendiculaire : urgence chirurgicale !!
– ATBthérapie parentérale immédiate, poursuivie > 5j
– Appendicectomie et lavage abondant de la cavité péritonéale par laparotomie ou coelioscopie dans certains centres





7 réponses à “Appendicite”
Bonjour, il me semble que tu as inversé signe de Rovsing et signe de Blumberg 😉
Rovsing: douleur FID a la palpation de la FIG
Blumberg: douleur de la FID lors de sa décompression brutale (après l’avoir comprimée)
merci pour ce travail partagé
Bonjour, c’était bien une erreur de ma part, merci pour la correction ! 🙂
Il me semble que la partie bilan et l’arbre décisionnel de la HAS sont plutot à ranger dans la partie diagnostic positif…
Quelle ATB probabiliste ?!
Sur ma fiche j’ai noté Augmentin pour abcès et plastron et C3G + métronidazole pour péritonite mais sans trouver de source fiable pour confirmer
Aucune place pour une antibiothérapie seule dans l’appendicite non compliquée ???
Beaucoup d’études sur antibiotiques vs chirurgie. L’édito du dernier JAMA dit même que le traitement non-opératoire est le traitement standard de l’appendicite non compliquée (https://jamanetwork.com/journals/jama/fullarticle/2775226)
Merci pour cette réflexion ! Effectivement, cela se fait de plus en plus (notamment en Allemagne où j’ai travaillé). La fiche est réalisée à partir de collèges d’enseignants qui ne reprennent pas cette notion… mais à priori il n’existe pour le moment pas de reco française officielle sur le sujet !