Urgences – Cardio – Pneumo
Fiche réalisée selon le plan MGS
Item ECNi 327
Définitions
Arrêt cardio-respiratoire ACR : absence d’activité mécanique efficace du myocarde. Il est choquable dans 25-30% des cas (cf. PEC).
Mort subite : ACR brutal sans cause extra-cardiaque évidente (sont exclus les trauma, intoxication, asphyxie …) ni conditions prémorbides en phase terminale (cancer métastatique, IResp.C terminale…).
Epidémiologie des morts subites
– incidence : 40000/an
– Sex ratio : 2H / 1F, âge moyen = 60 ans
– Présence d’un témoin : 80%
Etiologies : toutes les pathologies respiratoire ou cardiovasculaire avancées sont responsables d’ACR. Les morts subites sont essentiellement liées aux cardiopathies ischémiques.
On peut garder en tête les 8 causes réversibles d’ACR 1B
| « 4 H » Hypoxie Hypovolémie Hypo– hyperkaliémie Hypothermie |
« 4 T » Toxiques pneumoThorax suffoquant Tamponnade Thrombose (embolie pulmonaire, SCA) |
| Clinique |
|---|
| Patient inconscient qui ne répond pas et ne respire pas (absence de pouls) |
Le diagnostic est décrit dans la 1ère étape de la chaîne de survie (cf ci-dessous) : patient inconscient qui ne répond pas et ne respire pas. Il est codifié de manière simple pour être appris au plus grand nombre, de manière à favoriser une PEC rapide et efficace.
3) Evolution 1A
Le pronostic de l’arrêt cardiaque reste sombre malgré de grands progrès. Seulement 10% de survie sans séquelle neurologique grave à 1 mois. Les facteurs favorables sont :
– Un rythme initial choquable (TV ou FV)
– Survenue avec témoin(s) / dans un lieu public
– Délai « no flow » bref = entre l’arrêt et le début du massage cardiaque externe MCE (très mauvais pronostic si plus de 5 min ; survie quasi-nulle au-delà de 10 min 1C)
– Délai « low flow » bref = entre le début du MCE et la reprise d’activité spontanée
– En pédiatrie, la survie à 1 an est de 5% seulement. 1B
N.B : Lorsque le délai de «no flow» est bref, la durée du «low flow» est moins déterminante pour le pronostic 1C
Le risque majeur est constitué par les états végétatifs post-anoxiques. Les lésions sont liées à l’hypoxie lors de l’arrêt et/ou à la reperfusion à cause des phénomènes inflammatoires qui apparaissent dans ce cas
4) PEC 1A
Les mesures à mettre en place lors d’un arrêt cardiaque sont codifiées à l’échelle internationale dans un souci de précocité et d’efficacité de la prise en charge. Elles constituent la chaîne de survie qui s’étend de la reconnaissance initiale à la PEC hospitalière spécialisée.
Chaîne de survie pré-hospitalière : permet une reprise d’activité circulatoire dans 30% des cas (étapes A à C dans cette fiche)
Chaine de survie hospitalière : étapes D et E
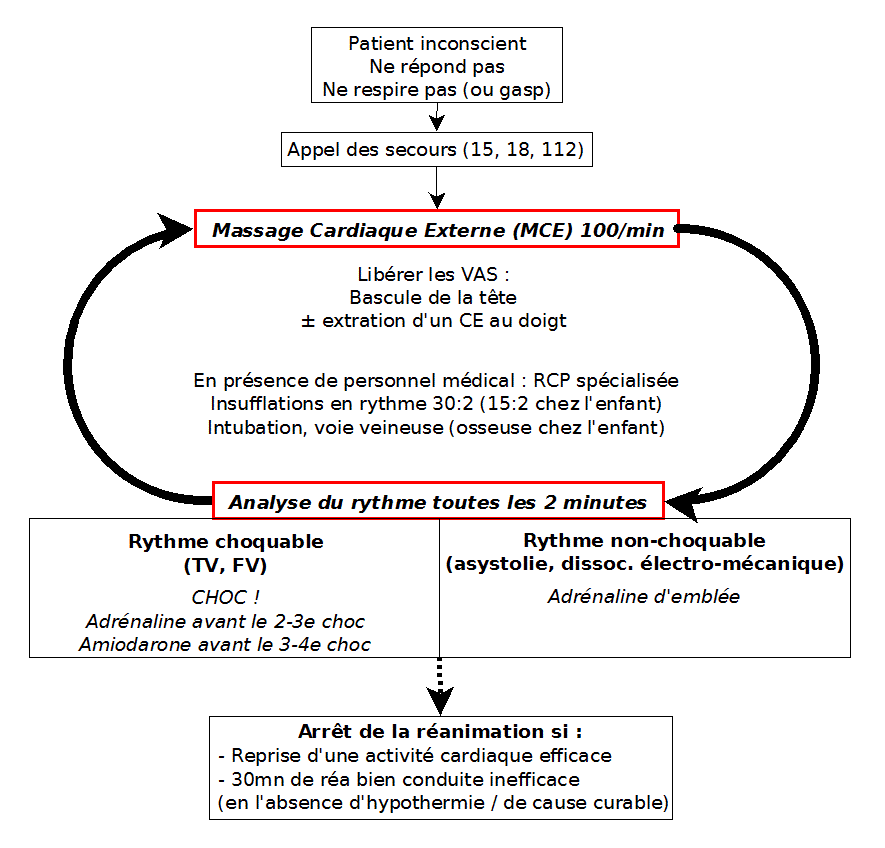
A ) RECONNAISSANCE de l’arrêt cardiaque et ALERTE
Pour le grand public : 3 critères
- Inconscient, ne bouge pas
- Ne répond pas à l’appel
- Ne respire pas, ou gaspe (gasp = mouvements respi. réflexe, bruyants mais inefficaces)
La recherche du pouls (carotidien ou fémoral) n’est plus systématique. Elle est réalisée par les professionnels de santé expérimentés en moins de 10 secondes, pour éviter un MCE inutile. Il vaut toujours mieux masser en cas de doute.
Appel des secours : 15 : SAMU, 18 : pompiers, 112 : n° d’urgence européen
B ) Réanimation cardio-pulmonaire (RCP) de base
Massage cardiaque externe (MCE) : dès l’appel des secours, en même temps si > 1 témoin
| Règles d’un bon MCE | Commentaires 0 |
|---|---|
| Patient à plat dos sur un plan dur, secouriste agenouillé sur le côté | |
| Une paume sur le sternum, l’autre sur le dos de la première | D’autres positions sont possibles, trouver sa position de confort pour rester efficace ++ |
| Dépression thoracique de 5-6 cm, bras tendus | Faire travailler les dorsaux, pas les bras |
| Rythme de 100 compressions par minute | = tempo de Staying Alive .. |
| Relai si possible toutes les 2 minutes | |
| Eviter toute interruption +++ |
Il existe des bandes constrictives et autres pistons pneumatiques qui automatisent le MCE.
Ventilation
– Basculer la tête en arrière pour libérer les VAS, ± extraction d’un corps étranger visible au doigt ou à la pince.
– La ventilation n’est plus recommandée pour les témoins non-médicaux, peu efficace et interrompant le MCE.
– Pour les médicaux, on peut faire 2 insufflations d’environ 1 seconde toutes les 30 compressions (= rythme 30:2). Une insufflation efficace surélève visiblement le thorax.
C ) DEFIBRILLATION le cas échéant
L’analyse du rythme cardiaque est la priorité à ce stade : elle révèle
- Un rythme choquable : fibrillation ventriculaire (FV), tachycardie ventriculaire (TV), torsade de pointe
- Ou un rythme non-choquable : asystolie, dissociation électromécanique
La précocité du choc est un facteur pronostique majeur, d’où l’implantation dans les pharmacies et lieux publics de Dispositifs Automatiques Externes (DAE), délivrant généralement des décharges de courant biphasique ≥ 200 J.
Reprise du MCE sans vérifier la reprise d’activité circulatoire.
D ) RCP spécialisée
-
Mesures communes
Ventilation : intubation oro-trachéale pour des objectifs de SaO2 entre 94 et 98%, et une normocapnie
Accès vasculaire : mise en place d’une VVP
Recherche de cause curable : obtention anamnèse, Rx pulm, kaliémie, ETT, coronarographie, angio-TDM…
-
Traitement
Adrénaline 1 mg tous les 2 cycles de RCP
– D’emblée si rythme non choquable
– Après le 3ème choc 1A / Avant le 2ème ou 3ème choc en cas de rythme choquable 1C
Amiodarone 300 mg en IVD
– Avant le 3ème ou 4ème choc en cas de rythme choquable 1C
– Lidocaïne en 2e intention
Autres traitements médicamenteux
– Alcalinisation par bicarbonate de sodium ssi hyperkaliémie ou intoxication par un mdct à effet stabilisateur de membrane
– Sulfate de Mg ssi torsade de pointe ou suspicion d’hypomagnésémie 1C
– Thrombolyse IV ssi EP (ou SCA 1C) prouvée ou fortement suspectée
– Atropine ssi bloc sinusal ou nodal 1A en cas de bradycardie extrême 1C / Isoprénaline si bradycardie extrême, notamment BAV3 1C
– Arginine-vasopressine 1C : seule ou en association avec l’adrénaline. Son intérêt est discuté.
– Lutte contre l’hyperglycémie 1C
Traitements non-médicamenteux : drainage d’un épanchement pleural ou péricardique…
Particularités de la RCP selon le contexte
Noyade : un sauveteur entrainé peut commencer dans l’eau la RCP par 5 insufflations. Stabilisation rachidienne ssi suspicion de trauma rachidien (plongeon, sport de glisse, signes neuro) ou intoxication alcoolique.
Grossesse
– MCE réalisé avec l’utérus récliné à gauche pour favoriser le retour veineux (pression manuelle ou lever la fesse droite)
– Avec des compressions un peu plus haut sur le sternum
– Pression cricoïdienne jusqu’à l’intubation (sonde plus petite de 0.5-1mm) pour limiter le risque de régurgitation
Pédiatrie 1B
– 5 insufflations initiales puis MCE en rythme 15:2
– Compressions sur 1/3 du diamètre antéro-post. thoracique, avec 2 doigts (< 1 an) ou le talon d’une main (> 1 an)
– Adrénaline 10 µg/kg et amiodarone 5 mg/kg : utilisation similaire à celle chez l’adulte
– La voie intra-osseuse est souvent préférée à la voie IV
– Chocs de 4 J/kg
-
Circonstances et règles sur l’arrêt de la réanimation
Généralement après 30mn de réanimation bien conduite, sauf hypothermie, contexte toxique ou persistance d’une cause curable
La thrombolyse IV a un délai d’action de 60mn : il faut continuer la réanimation durant ce délai si on lance le traitement
En cas d’hypothermie, la réanimation doit être poursuivie jusqu’à réchauffement
E ) PEC hospitalière spécialisée
-
Hémodynamique : PEC du choc (cf. item 328)
Coronarographie immédiate si suspicion de cardiopathie ischémique
Epuration extra-rénale si troubles métaboliques menaçants
Une assistance mécanique circulatoire externe peut être mise en place si le pronostic neurologique semble préservé. Indications :
– Hypothermie < 32°, intoxication +++
– Autres situations avec absence de comorbidité majeure, no flow < 5 mn, low flow < 100 mn et MCE efficace.
-
Neurologique
Hypothermie thérapeutique (32-36°) : 12 à 24h, systématique en cas de coma post-arrêt, discutée dans la réanimation immédiate d’un rythme non-choquable
Sédation 1C : 24-48h, limite les besoins cérébraux en oxygène, lutte contre l’oedème.





6 réponses à “Arrêt cardio-respiratoire”
Quelques précisions à apporter :
– „la durée low flow est moins déterminante du pronostic“ : phrase non compréhensible…
– je ne comprends pas l‘histoire de la stabilisation rachidienne en cas de noyade
– en cas d‘hypothermie : réanimation jusqu‘à réchauffement… = 34°C ?! 36°C ?!
« la durée low flow est moins déterminante du pronostic“
=> La phrase est toujours la même dans le référentiel de cardio 2019. Je pense qu’il faut comprendre : ‘Moins déterminante pour le pronostic’ en cas de no flow bref
Stabilisation rachidienne en cas de noyade : le CEMIR détaille ces situations, désormais reprises dans la fiche (plongée, sports de glisse, signes neuro)
Réchauffement d’une hypothermie accidentelle : bonne question, je suppose qu’il faut viser 34° dans les indications habituelles de l’hypothermie thérapeutique (coma post-ACR +/- rythme non-choquable) et au moins 36° dans le cas contraire. Un spécialiste pour nous éclairer ? 🙂
« Appel des secours : 15 : SAMU, 17 : pompiers, 112 : n° d’urgence européen »
17 les pompiers ? êtes vous certains ? 😉
Hum, vilaine coquille qui a résisté aux multiples relectures de la fiche… Merci d’avoir soulevé ce point, c’est bien le 18 qu’il faut appeler 😉
Partie E) PEC hospitalière spécialisée – 1. Hémodynamique ; autres situation… « no flow <5min ; low flow <100min" ??? ne serai-ce pas plutôt "low flow <10min" ?
Petite question, le terme MCE est-il toujours d'actualité ? Lors de notre dernière formation on nous a parler de CTE pour Compression Thoraciques Externes ?
Merci pour votre travail !
Bonjour,
merci pour ton message et tes 2 questions :
1- low flow < 100min : c'est bien ce qui est noté dans le ref CEMIR 6e édition. Cependant, cela n'est pas repris dans la 7e édition (encadré 13.2, beaucoup plus succinct) 2- le CEMIR 7e édition 2021 parle toujours de MCE. Après on peut sans doute utiliser les 2 termes... ?