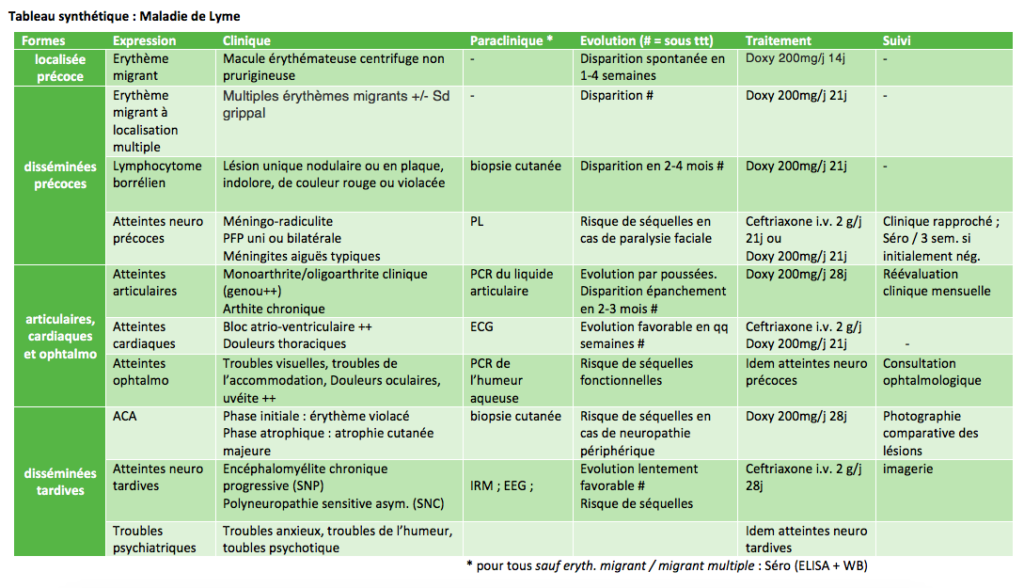
1) Généralité
Déf 2 : Zoonose transmise par la tique et due à une infection par une bactérie de la famille des spirochètes : Borrelia burgdorferi sensu lato.
Physiopathologie 1A
– Au cours de la piqûre, la tique transmet la bactérie du genre Borrelia à l’homme par régurgitation, après un précédant repas infestant.
– La bactérie migre du point d’inoculation et se multiplie dans le derme, ce qui correspond cliniquement à l’érythème migrant.
– Par la suite, elle essaime par voie sanguine atteignant ainsi d’autres localisations (articulations, système nerveux central et périphérique, cœur etc), réalisant les formes disséminées de la maladie. Lorsque ces dernières apparaissent de façon tardive, il est suspecté un processus immunologique relevant d’un dépôt de complexes immuns.
Transmission
– Le vecteur est constitué par les tiques du genre ixodes (réservoir : cervidés 1A, 1B, bétail, chiens, rongeurs 1B) qui peuvent être en contact avec l’homme lors de promenades ou travail en forêt.
– Le risque de transmission est maximal du printemps à octobre, en cas de piqûre en zone d’endémie il varie de 1 à 4 % en Europe et aux Etats-Unis. 1B
Bactériologie
3 principales espèces de Borrelia responsable de la borréliose de Lyme (répartition géographique et formes cliniques variables)
– Borrelia burgdorferi
– Borrelia garinii
– Borrelia afzelii
2) Diagnostic 2
| Clinique | Paraclinique |
|---|---|
| Macule érythémateuse caractéristique Signes fonctions de la localisation |
Sérologie Autres examens fonctions de la localisation |
A ) Clinique
-
Anamnèse
Terrain 1A
– Personnes vivant en zones forestières
– Personnes ayant visités une forêt
– Professions exposées : agriculteurs, chasseurs
Signes fonctionnels
– Notion de piqûre (absence ne réfute pas le diagnostic)
– Prurit précoce et transitoire du à la salive de la tique
-
Examen physique
Forme localisée précoce : érythème migrant (pathognomonique !)
Apparition après une incubation de 3-30 jours
– Macule érythémateuse ronde à ovalaire
– Atteignant progressivement une taille de plusieurs centimètres de diamètre (plus de 5cm)
– A croissance centrifuge, avec un centre plus claire (point de piqure de la tique1A), indolore1A
– Non prurigineuse.
– Localisation : Membres inférieurs 1A +++
C’est le premier signe. (apparait seulement après l’incubation de 3j minimum ! Une réaction locale prurigineuse post-piqure est due à la salive de la tique !)
Formes disséminées précoces (quelques semaines à 6 mois après la piqûre 1A)
Erythème migrant à localisation multiple (très rare en Europe 1A)
– Multiples érythèmes migrants , parfois très à distance du site de piqûre. Apparaît quelques jours ou semaines après la piqûre.
– Parfois notion de fièvre, asthénie, céphalées, myalgies, etc.
Lymphocytome borrélien (non spécifique de la maladie de Lyme 1A)
– Lésion unique le plus souvent nodulaire ou en plaque, indolore, de couleur rouge ou violacée.
– Se retrouve surtout au niveau du lobe de l’oreille, de l’aréole mammaire, du scrotum, et plus rarement le tronc, le visage ou les membres.
– Plus fréquente chez les enfants
Atteintes neurologiques précoces
Atteintes du système nerveux périphérique
– Méningo-radiculite +++ = atteinte radiculaire douloureuse avec paresthésies et/ou hypoesthésie et/ou diminution ou abolition des réflexes ostéotendineux dans la région concernée (lieu de piqûre ++)
– Paralysie faciale périphérique uni ou bilatérale
– ± Atteinte des nerfs I, II, III, IV, V, VI, et VIII associées entre elles ou avec une atteinte radiculaire spinale
– ± Atteintes multi radiculaires, multi tronculaires et atteintes plexiques
Atteintes du système nerveux central
– Méningites aiguës typiques
– Hypertension intracrânienne (découverte par des céphalées isolées surtout chez l’enfant)
– Méningomyélites et méningo-encéphalites
Atteintes articulaires
– Monoarthrite ou oligoarthrite clinique des grosses articulations : genou ++
– Episodes inflammatoires , évoluant par poussées, avec épanchement articulaire ± important (résolution spontanée)
– Fréquence ++, survient 4 jours à plusieurs années après l’érythème migrant
– Atteinte ++ de l’articulation la plus proche du lieu de piqûre
Atteintes cardiaques
– Bloc auriculo-ventriculaire ++
– Douleurs thoraciques, palpitations, dyspnée, syncopes
– ± Péricardites, myocardites et pancardites
Atteintes ophtalmologiques (rare, 1%)
– Baisse d’acuité visuelle, diplopie, douleurs oculaires et troubles de l’accommodation
– Uvéite ++, conjonctivite au stade précoce, kératite, rétinopathie, épisclérite
– Neuropathie optique ++ (rétrobulbaire ou inflammatoire antérieure aiguë) : difficile à diagnostiquer
Formes disséminées tardives (> 6 mois après la piqûre)
Atteintes neurologiques tardives (5%1A). Définie par une évolution > 6 mois.
Atteintes du système nerveux central
– Encéphalomyélite chronique progressive : monoplégies, paraplégies, syndromes cérébelleux, syndromes vestibulaires, troubles sphinctériens etc.
– Encéphalites avec troubles cognitifs (tableau de démence curable)
– Hydrocéphalies chroniques
– Vascularites cérébrales : responsables d’infarctus cérébraux ou d’hémorragies cérébrales ou sous arachnoïdiennes
Atteintes du système nerveux périphérique
– Polyneuropathie sensitive asymétrique : douleurs + paresthésies des membres inférieurs, ± acrodermatite atrophiante chronique.
Acrodermatite chronique atrophiante – ACA (<5%, quasi pathognomonique 1A)
– Touche les personnes > 50 ans
– Phase initiale inflammatoire : érythème violacé parfois œdémateux, homogène et diffus, ou irrégulier et émietté, au niveau de la face dorsale d’une extrémité ++, en regard des surfaces articulaires d’un seul membre
– Phase atrophique : atrophie cutanée majeure (peau fine et luisante en « papier à cigarette » , réseau veineux visible ++, allodynie du même côté le plus souvent)
Troubles psychiatriques (?)
– Troubles anxieux et de l’humeur
– Troubles psychotiques (rares)
– Syndrome post-Lyme 1B (« sa réalité est discutée ») : algies diffuses et plaintes psychosomatiques
B ) Paraclinique
Pour l’érythème migrant et l’érythème migrant à localisation multiple, le diagnostic est clinique !
Sérologie en 2 temps (pour tous sauf érythème migrant) : Elisa dans un premier temps, puis en cas de résultat positif ou douteux, réalisation du Western Blot.
Remarques 1A :
– Ne permet pas de distinguer une infection active d’une cicatrice sérologique (prévalence jusqu’à 15-20% chez les groupes exposés)
– PAS D’INDICATION si sujet asymptomatique (dépistage, post-piqûre…), érythème migrant typique, contrôle des patients traités, manifestation clinique incompatible (fièvre prolongée, endocardite…)
Autres : selon la forme suspectée
Lymphocytome borrélien : avis dermatologique ± biopsie cutanée pour analyse histologique (infiltrat lymphocytaire avec un aspect de pseudolymphome) ± recherche de la bactérie par culture/PCR
Atteintes neurologiques précoces : PL (méningite lymphocytaire ; hyperprotéinorachie, normoglycorachie) avec établissement de l’index anticorps anti-Bb sl (comparatif LCS/sérum).
Atteintes neurologiques tardives
– IRM cérébrale et/ou médullaire
– EEG en cas de manifestations centrales, électroneuromyogramme en cas d’atteinte périphérique
– ECB du LCS et établissement de l’index anticorps anti-Bb sl (comparatif LCS/sérum)
Atteintes articulaires : Ponction de liquide articulaire pour PCR
Atteintes cardiaques : ECG : troubles du rythmes, BAV
Atteintes ophtalmiques : ± PCR à la recherche de Bb sl dans l’humeur aqueuse et recherche d’anticorps dans le LCS
Acrodermatite chronique atrophiante (ACA) : biopsie cutanée pour examen histologique et recherche de Bb sl par culture ou PCR
Troubles psychiatriques : (aucun)
Diagnostic de certitude
– Erythème migrant !
– Isolement de Borrelia (non réalisé en pratique)
Diagnostic sur un faisceau de 4 arguments :
– Epidémio : exposition à une piqûre de tique en zone endémique
– Clinique : manifestation compatible
– Sérologique : ELISA et Western Blot positif (± autres examens complémentaires positifs 0)
– Absence de différentiel
C ) Diagnostic différentiel 4
Autres zoonoses transmises par les tiques :
– Rickettsioses à tiques (groupe boutonneux)
– Tularémie
– Babésiose
– Méningoencéphalites à tiques
– Anaplasmose granulocytaire humaine
Devant l’érythème migrant 1A
– Réaction à une piqûre d’arthropode
– Urticaire
– Granulome annulaire
– Erythème pigmenté fixe
– Morphée
– Dermatophytose
3) Evolution 2
Erythème migrant : Sous traitement, disparition rapide et complète de l’érythème migrant après 1 semaine à 1 mois post antibiothérapie.
Egalement disparition spontanée (sans traitement) sans séquelle en 3-4 semaines 1A
Erythème migrant à localisation multiple : Sous traitement, disparition des lésions.
Lymphocytome borrélien : Disparition des lésions cutanées en 2 à 4 mois après le traitement.
Atteintes neurologiques précoces : évolution favorable sous traitement, avec néanmoins un risque de séquelles en cas de paralysie faciale.
Atteintes articulaires
– En l’absence de traitement : évolution par poussées, avec des douleurs modérées, sans impotence fonctionnelle majeure
– Sous traitement : disparition de l’épanchement au bout de 3 mois à 6 mois.
– En cas d’arthrite réfractaire (persistance après deux cures d’antibiotiques bien conduites avec une PCR sur le liquide intra articulaire négative) avis spécialisé.
Atteintes cardiaques : Après traitement, évolution favorable en quelques semaines
Atteintes ophtalmiques : Evolution favorable après traitement, mais risque de séquelle fonctionnelle (Baisse de l’acuité visuelle)
Acrodermatite chronique atrophiante (ACA)
– Sans traitement : troubles articulaires et tendineux
– Après traitement : évolution lentement favorable. Risque de séquelles en cas de neuropathie périphérique ± risque de persistance au long cours de la douleur neuropathique
Atteintes neurologiques tardives
– Evolution lentement favorable après traitement. Les symptômes subjectifs disparaissent en 5 ans.
– Risque de séquelles en cas de retard dans la PEC
4) PEC 2
A ) Traitement
Pas de traitement en cas de sérologie positive sans manifestation clinique ! 1A
Erythème migrant
-1re intention : doxycycline 1A, 2 (200 mg/j) ou amoxicilline 1A (1gx3/j) pendant 14 jours (14-21j 1A, 1B)
-2e intention : azithromycine (1000 mg le 1er jour puis 500 mg) pendant 7 jours
Erythème migrant à localisation multiple
– 1re intention : doxycycline (200 mg/j en 1 ou 2 prises) ou l’amoxicilline (1 à 2 g x 3/j) pendant 21 jours
– 2e intention : azithromycine (1000 mg le 1er jour puis 500 mg) pendant 10 jours
Lymphocytome borrélien
– 1re intention : doxycycline (200 mg/j ) ou l’amoxicilline (1 à 2 g x 3/j) pendant 21 jours
– 2e intention : azithromycine (1000 mg le 1er jour puis 500 mg) pendant 10 jours
Atteintes neurologiques précoces
– Ceftriaxone i.v. (2 g/j) ou doxycycline per os (200 mg/j) pendant 21 jours
– Rééducation fonctionnelle en cas de paralysie faciale périphérique. Pas de corticoïdes !
Atteintes neurologiques tardives
– 1ère intention : ceftriaxone i.v. en une injection (2 g/j) pendant 28 jours
– 2e intention : doxycycline (200 mg/j) ou peni G i.v. (24MUI/j) pendant 28 jours
– PEC non médicamenteuse associée selon besoin
Atteintes articulaires
– 1re intention : doxycycline (200 mg/j) pendant 28 jours
– 2e intention : ceftriaxone i.v. (2 g/j) pendant 28 jours
Atteintes cardiaques
– si surveillance cardiologique nécessaire en hospitalisation : ceftriaxone i.v. (2 g/j), avec un relais per os dès que possible par doxycycline (200 mg/j) ou amoxicilline (3 g/j) pour une durée totale de 21 jours
– si traitement en ambulatoire : doxycycline ou amoxicilline per os pendant 21 jour
Atteintes ophtalmiques : Pas de protocole consensuel, traité comme dans les atteintes neurologiques précoces + corticoïdes (local ou systémique)
Acrodermatite chronique atrophiante (ACA)
– 1re intention : doxycycline (200 mg/j) pendant 28 jours.
– 2e intention : ceftriaxone i.v. (2 g/j) pendant 28 jours.
Troubles psychiatriques : Idem atteintes neurologiques tardives
B ) Prévention 3
Prévention primaire (éviction des piqûres par la tique)
– Port de vêtements longs et clairs (permettent de repérer les tiques)
– Glissage des bas de pantalon dans les chaussettes, utilisation de guêtres
– Port de vêtements couvrants (protection de la tête et du cou, en particulier chez les enfants) et de chaussures fermées
– Usage de répulsifs cutanés (DEET, l’IR 3535, la picaridine et le citriodiol ; après 30 mois 1B)
– Imprégnation des vêtements par des répulsifs dédiés (la perméthrine utilisée en pulvérisations sur la face externe d’un vêtement est efficace pendant 6 semaines)
– Inspection minutieuse de tout le corps : sites où la peau est la plus fine ++ (aisselles, plis du genou, zones génitales, nombril, conduits auditifs et cuir chevelu)
Prévention secondaire
– Retrait de la tique : très rapidement à l’aide d’un tire-tique (sans produit désinfectant ou autre 0)
– Surveillance de l’apparition des signes en vue d’une PEC précoce
– ± ATBprophylaxie 1B ssi haut risque de transmission (piqûres multiples, délai d’attachement de la tique > 36h, fort taux d’infestation connu) : amoxicilline 10j PO avant 8 ans / doxycycline PO après 8 ans, à démarrer dans les 72h post-piqûre
C ) Suivi
| Expression | Suivi |
|---|---|
| Atteintes neurologiques précoces | Suivi clinique rapproché + sérologie à 3 semaine chez l’enfant en cas de sérologie négative |
| Atteintes articulaires | réévaluation clinique mensuelle |
| Atteintes ophtalmologiques |
consultation ophtalmologiques |
| Acrodermatite chronique atrophiante | Photographie comparative des lésions |
| Atteintes neurologiques tardives | ECB du LCS IRM cérébral/médullaire EEG ; Electroneuromyogramme |
Synthèse globale





4 réponses à “Borréliose de Lyme”
Petite remarque par rapport à une phrase de la Reco HAS :
« Chez l’enfant, en cas de paralysie faciale périphérique isolée et unilatérale, sans notion d’antériorité d’érythème migrant et sans signe méningé, même frustre, il est recommandé de pratiquer en première intention une sérologie sanguine (et non une ponction lombaire) »
=> La PL ne fait de toute façon pas partie des examens de 1e intention d’une paralysie faciale (cf fiche) !
Concernant les troubles psychiatriques, la reco HAS précise :
« Seuls des cas cliniques et des petites séries de cas rapportent ces manifestations psychiatriques. Aucune étude observationnelle de bon niveau de preuve n’a été retrouvée »
On remarquera que la HAS ne parle pas de phase I/II/III. Nouveauté ?!
La version 2021 du Pilly s’est ajustée à la classification de la HAS.