1) Généralité 1
Déf : hyperglycémie chronique, selon les valeurs définies par l’OMS. Les diabètes secondaires et le diabète de type 1 sont exclus de la définition. 0
– glycémie à jeun > 1,26 g/l (ou 7 mmol/l), constatée à deux reprises
– ou glycémie aléatoire > 2 g/l (ou 11,1 mmol/l) et signes cliniques d’hyperglycémie.
Remarques
– On parle d’hyperglycémie modérée à jeun si la glycémie à jeun se situe entre 1,10 et 1,26 g/l (6,1 – 7 mmol/l).
– « Le diagnostic du diabète en utilisant l’HbA1c avec une valeur seuil de 6,5 % proposée par l’OMS en 2011 n’est pas recommandé en France »
– Le diabète gestationnel répond à des critères diagnostiques propres
Epidémiologie : En France
– Plus de 2 millions de diabétiques de type 2, dont 10% traité par régime seul
– 10% des 65-80ans, prévalence augmente avec l’age.
– Personnes à risque : obèse, ATCD familiaux, anomalie du métabolisme glucidique, ethnie noir/hispanique
Physiopath 0 : Initialement, une insulinorésistance entraîne une augmentation de besoin d’insuline. Un diabète apparaît lorsque la production d’insuline ne peut plus répondre aux besoins.
2) Diagnostic 1
| Clinique | Paraclinique |
|---|---|
| – | Glycémie à jeun |
A ) Clinique
Très souvent asymptomatique et découvert lors d’un dépistage
En cas de décompensation :
– Popyurie-polydipsie
– Amaigrissement
– Prurit vulvaire / balanite
– Infection récidivante ou traînante
B ) Paraclinique
Glycémie veineuse à jeun : retrouve une hyperglycémie (valeur seuil cf. définition)
Sujet > 45 ans et 1 FdR suivant (glycémie à jeun au laboratoire) :
– origine non caucasienne
– IMC > 28 (ou IMC >25 4)
– HTA > 140/90 (ou traitée)
– Dyslipidémie (ou traité)
– ATCD familial de diabète (1er degré ; incluant frère et soeur 4)
– ATCD de diabète gestationnel ou enfant > 4 kg à la naissance
– ATCD de diabète temporairement induit
Sujet > 45 ans en situation de précarité (± par prélèvement capillaire)
Aux urgences si grande précarité et pour les patients > 75 ans hospitalisé 4
CAT
– positif : 2e glycémie à jeun pour confirmer (si prélèvement capillaire initial, 2 glycémie à jeun nécessaire)
– hyperglycémie modérée : contrôle à 1 ans
– négatif : contrôle à 3 ans, voir plus rapproché si plusieurs facteurs de risque
C ) Diagnostic différentiel
Diabète de type 1, notamment la forme lente (LATA)
Diabète secondaire : Il existe de nombreuses causes primitives de diabète
– Anomalie génétique de la fonction de la cellule Béta (Mody, diabète mitochondriaux…)
– Anomalie génétique induisant une résistance à l’insuline
– Maladie du pancréas exocrine (pancréatite, mucoviscidose, hémochromatose, trauma…)
– Maladies endocrines (hypercorticisme, acromégalie, phéochromocytome, hyperthyroidie…)
– Médicaments et toxiques (cortico, neuroleptique atypique, immunosuppresseur…)
– Forme rare de diabète auto-immun ou infectieux (syndrome de l’homme raide, anticorps anti-recepteur de l’insuline, infection par EBV, rubéole congénitale…)
– Syndrome génétique complexe (T21, Klinefelter, Turner, Porphyrie, Dystrophie de Steinert, Chorée de Huntington, Syndrome de Prader-Willi, DIDMOAD…)
3) Evolution
A) Histoire naturelle
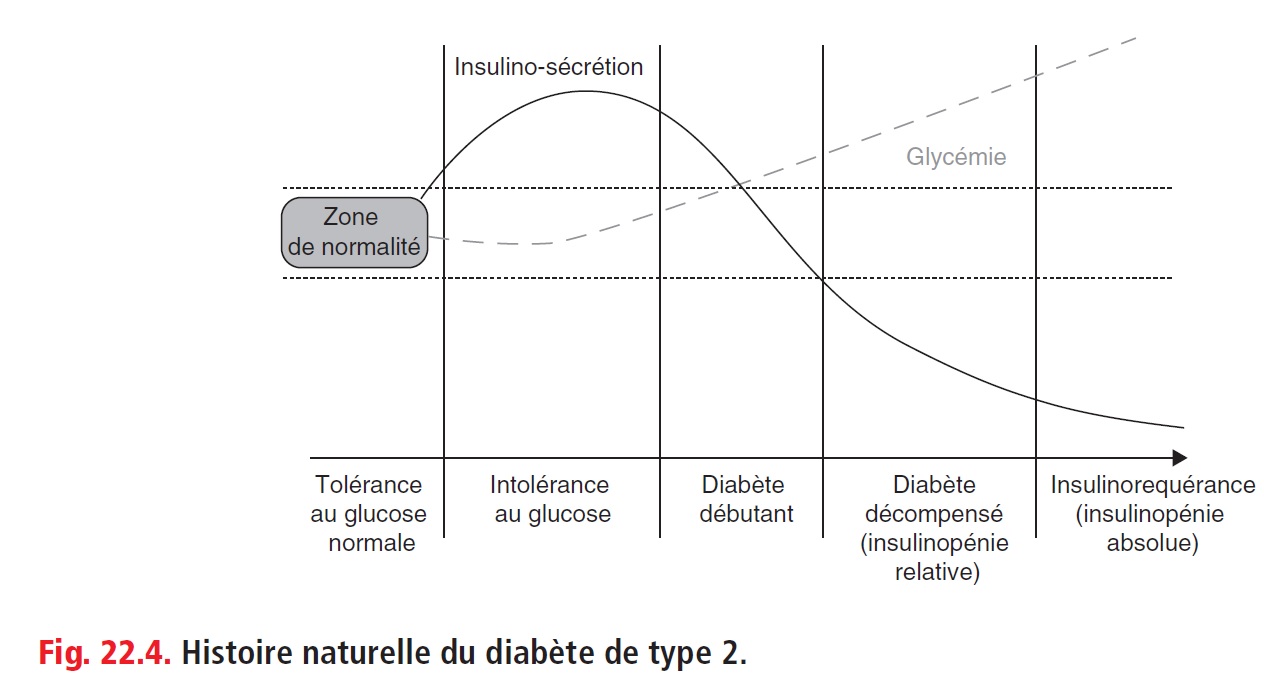
B) Complications 1
-
Complications aigües métaboliques
Coma cétoacidosique
Coma hyperosmolaire
Hypoglycémie
Acidose lactique 0
-
Complications « chroniques »
– Yeux
– Reins
– Système nerveux
– Système cardiovasculaire
– Pieds
– Sites infectieux
Complications oculaires
– rétinopathie diabétique +++
– cataracte, plus fréquente et plus précoce
– paralysie oculomotrice (mononeuropathie diabétique)
Complications néphro-urinaires
– néphropathie diabétique
– infection urinaire et ses complications hautes : plus fréquente et souvent asymptomatique. Le traitement des infections urinaires asymptomatiques chez le diabétique est remis en question.
Complications nerveuses
– Neuropathie périphérique sensitivomotrice (polynévrite symétrique distale ++, polynévrite asymétrique proximale, mononévrite, polyradiculopathie thoracique)
– Neuropathie autonome cardiaque, vasomotrice, dysrégulation de la sudation, gastroinstestinale, génito-urinaire
Complications cardio-vasculaire : Macroangiopathie. Les maladies cardio-vasculaires sont la principale cause de mortalité !
– Syndrome coronarien aigu : parfois silencieux !
– Atteinte carotidienne
– AOMI
Pied diabétique : souvent combinaison de plusieurs mécanismes
– Plaie neuropathique (mal perforant plantaire)
– Plaie ischémique
– Infection : surinfection de plaie, dermo-hypodermite, ostéite
Complications cutanées
– nécrobiose lipoïdique, rare et mal codifiée
– dermopathie diabétique, fréquente : cicatrices atrophiques brunâtres sur les tibias.
– bullose diabétique, rare
– lipodystrophie par injection trop fréquente d’insuline au même endroit
– acanthosis nigricans : placards cutanés brunâtres du cou, à surface veloutée (aspect « sale »)
– xanthomatose éruptive : nodule rouge-jaune sur les cuisses, les fesses et la paume des mains
Infections : les infections bactériennes sont plus fréquente chez le diabétique (notamment infection urinaire et cutané). 2 infections sévères et urgentes :
– otite maligne externe
– mucormycose : infection fongique rhino-cérébro-orbitale au cours d’une acidocétose, avec destruction osseuse et nécrose de la paroi des sinus
Complications orthopédiques
– capsulite rétractile de l‘épaule (4x plus fréquente)
– maladie de Dupuytren
– chéiroarthropathie : raideur des doigts, peau épaissie et cireuse avec impossibilité d’accoler les 2 annulaires l’un sur l’autre (signe de la prière). Maladie spé du diabète secondaire à la glycation du collagène.
Hépatopathie diabétique (stéatose hépatique jusqu’à cirrhose)
Complications dentaires
– maladie parondotale : inflammation des gencives jusqu’à déchaussement dentaire
– infection et abcès dentaire
4) PEC
A ) Bilan 4
-
Eliminer un diabète secondaire (liste cf dg. diff.)
Un diabète secondaire devra être évoqué devant
– âge <40ans
– IMC <25
– AEG
– absence d’ATCD familial de diabète connu
– diabète symptomatique
– ATCD familial d’hémochromatose
=> Si présence de ces signes, une consultation endocrinologique est recommandée
-
Bilan initial (check list HAS)
Recherche de facteurs de risque
– Age
– ATCD familiaux cardio-vasculaire
– Tabac, alcool
– Habitude alimentaire
– Activité physique
– IMC
– Pression artérielle
– Bilan lipidique
– HbA1c initiale
Recherche de complication (cf infra)
Recherche d’une vulnérabilité
– psychologique
– sociale
– professionnelle
-
Dépistage des complications
Systématique lors du diagnostic, puis bilan annuel
| Maladie | Dépistage |
|---|---|
| Rétinopathie diabétique |
FO *a |
| Néphropathie diabétique | Microalbuminurie |
| Polynévrite symétrique distale | Examen neuro des pieds |
| Coronaropathie | ECG de repos ± scinti myocardique *b |
| Atteinte carotidienne | Clinique ± echo-doppler *c |
| AOMI | Clinique avec IPS ± écho-doppler *c |
| Pied diabétique | Clinique |
| Atteinte dentaire | Consultation dentaire |
*a tous les 2 ans si obj. glycémique/artériel atteint et pas de traitement par insuline
*b si FdR d’ischémie silencieuse
*c ssi anomalie clinique
B ) Traitement
-
Principes généraux 3
Moyens de traitement
– activité physique et régime hypocalorique (en cas de surpoids)
– antidiabétique oraux
– analogue du GLP1
– insuline
Principes thérapeutiques
– Les mesures hygiéno-diététiques sont systématiques
– Un traitement médicamenteux est à débuté si l’objectif n’est pas atteint suite aux mesures hygiéno-diététiques
– Les traitements sont démarrés aux doses minimales, augmentées jusqu’à l’atteinte de l’objectif ou la dose max autorisée
– Réevaluation du traitement après 3-6 mois (plus tôt si complication)
– En l’absence de signe clinique, le traitement débute par une monothérapie. En cas de signe clinique et/ou d’HbA1c > 10%, une bithérapie ou une thérapie avec insuline peut être débuté d’emblée.
-
Règles hygiéno-diététiques (systématique) 1
Exercice physique : peut être prescrit !
– au moins 30min/j, par tranche de 10min
– CI : angor instable et rétinopathie proliférante non stabilisée
– Surveillance : risque d’hypoglycémie
Alimentation
– régime diabétique, hypocalorique (si surpoids)
– correction des comportements inadaptés (grignotage)
Remarque : les termes « sucres lents » et « sucres rapides » ne doivent plus être utilisés 4
La stratégie médicamenteuse globale est présenté dans le graphe suivant :
Traitement par ADO : Le traitement en première intention est
– Monothérapie : metformine
– Bithérapie : metformine + sulfamide
– Trithérapie : metformine + sulfamide + autre
Traitement par insuline (vérifier l’absence de rétinopathie proliférante ou pré-proliférante ! 4):
– A débuter en cas d’échec par ADO (trithérapie ou intolérance) ± directement si HbA1c > 10%
– Adaptation des ADO : Metformine à poursuivre ; Sulfamide et glinide à adapter ; inhibiteur alpha-glucosidase et DPP-4 à arrêter
– Schéma de première intention : NPH au coucher (ou analogue lente si risque d’hypo nocturne) ; dose initiale 6 à 10 UI / 24h ; contrôle matin à jeun ; adaptation tous les 3j
– En cas d’échec, schéma basal/bonus ou 1-3 injection /j d’insuline biphasique
Remarque : en cas d’IMC > 30 ou si prise de poids préoccupante sous insuline, remplacer l’insuline par analogue de GLP-1 (pas chez > 75 ans).
-
Surveillance glycémique
Objectif HbA1c 3 (mesuré tous les 3-6 mois): il doit être adapté au patient ++. Quelques exemples
– < 6,5% : nouveau diagnostic avec espérance de vie > 15 ans
– < 7% : cas général
– < 8% : personne âgée fragile ou avec comorbidité grave, insuffisance rénale sévère (stade 4-5), complication vasculaire évoluée
– < 9% et/ou glycémie capillaire préprandiale entre 1-2 g/l : polymorbidité
Auto-surveillance glycémique 1
– si ADO : non systématique ! Souhaitable si sulfamide
– si insuline : systématique, au min. autant de contrôle que d’injection
-
Prévention et PEC des complications 1
cf fiches spécifiques.
PEC des FdR CV. Un traitement par aspirine est recommandé s’il existe un FdR CV supplémentaire.
Synthèse des principales PEC des autres complications chroniques
– Néphropathie diabétique : PEC de la maladie rénale chronique (IEC++)
– Rétinopathie diabétique : surveillance et photocoagulation si RD proliférante (± préproliférante)
– Polynévrite symétrique distale : traitement antalgique, prévention du pied diabétique
=> pour toutes, le but de la PEC est de stabiliser la progression (amélioration rare)
C) Suivi
| suivi |
| Tous les 3 mois – consultation – anamnèse : traitement et symptôme – PA, poids et IMC – HbA1c (tous les 6 mois si pas de modification du traitement et objectifs atteints)
Tous les ans |





9 réponses à “Diabète sucré de type 2”
Quelle est la définition exacte du diabète de type 2 ?! (excluant le diabète de type 1 et le diabète secondaire). Aucune définition n’est présente dans le ref. des enseignants, et la déf. de la RBP de l’HAS reprend les critères diagnostiques du diabète (présent également dans le diabète de type 1)…
La ref. de 2003 (principe de dépistage du diabète) est reprise par l’HAS (ref 4), mais légèrement modifié sans précision.
Pour la prise en charge nutritionnelle, voir également le Référentiel de bonne pratique Nutrition & Diététique : Diabète de type 2 de l’adulte (mars 2014) avec de nombreuses recommandations
Lors de l’initiation d’un traitement par insuline, la posologie des sulfamides et glinides est à adapter selon l’HAS. En pratique clinique, il me semble cependant que seule la metformine est co-prescrite avec l’insulino-thérapie… ?!
Quelles sont les indications au dépistage de l’ischémie myocardique silencieuse ?! « Si facteur de risque » ?! Pas d’info dans les références citées ici…
Comme le rappel cet article du Vidal, la valeur de l’HbA1c peut être modifiée en cas de variation de la durée de vie des globules rouges (anémie hémolytique, splénectomie, …). Voir l’article pour la conduite à tenir.
En cas de jeun chez un patient de type 2 sous insuline, peut-on arrêter l‘insuline ? J‘ai par exemple une patiente sous insuline qui ne mange très peu depuis hier à cause de vomissement… et du coup elle fait des hypo…
L‘insuline ne devant pas être arrêtée dans le diabète de type 1 (cf fiche)
Quand est-il utile de demander un dosage du peptide C dans le diabète de type 2 ?
On retrouve la notion d’un dosage du peptide C dans l’OD devant une hypoglycémie. La fiche ne mentionne pas d’intérêt pour un tel dosage une fois le dg de diabète posé.